Ocena i wybór oocytów do zabiegu in vitro
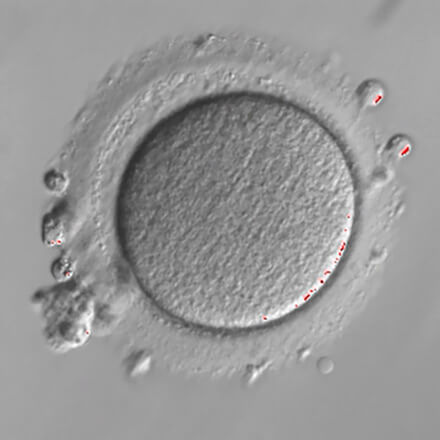
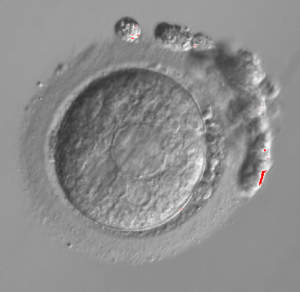
Po punkcji, komórki jajowe są otoczone tzw. wieńcem promienistym (cumulus) utworzonym przez komórki ziarniste. Sama komórka jajowa jest więc niezbyt dobrze widoczna. Kompleksy cumulus-oocyte mogą zostać ocenione wg standardów Polskiego Towarzystwa Medycyny Rozrodu i Embriologii w formie:
- COC-1 – cumulus dobrej jakości, komórki wieńca promienistego rozłożone regularnie, dobrze wykształcone
- COC-0 – cumulus nieprawidłowej jakości
Zdjęcie 1 – COC – cumulus, czyli komórka jajowa otoczona wieńcem komórek ziarnistych
- Z dużym prawdopodobieństwem, komórki otoczone dobrej jakości wieńcem promienistym, są dojrzałe. To jednak okaże się dopiero po denudacji, czyli oczyszczeniu oocytu z otaczających go komórek ziarnistych.
- Około 3-5 godzin od pobrania komórek, powinno nastąpić zapłodnienie ICSI. Tuż przed zapłodnieniem, embriolog ocenia wszystkie komórki i wybiera te, które są najlepszej jakości. W wyborze, kieruje się następującymi kryteriami:
A: Ocena dojrzałości komórek jajowych
- Komórki zdegenerowane – komórki martwe, ze znacznymi nieprawidłowościami budowy morfologicznej. Są odrzucane i nie podlegają dalszej procedurze zapłodnienia.
- Komórki niedojrzałe (germinal vesicle GV) – w stadium pęcherzyka zarodkowego – to obecna wewnątrz oocytu struktura, świadcząca o zatrzymaniu mejozy (podziału komórki) na etapie profazy I i niedojrzałości oocytu. Takie oocyty nie mogą zostać wykorzystane do procedury in vitro i są odrzucane.
- Komórki prawie dojrzałe MI (metafaza I) – nie mają widocznego ciałka kierunkowego, ale zaniknął już pęcherzyk zarodkowy. Czasami można w nich zaobserwować obecne wrzeciono podziałowe (zob. ocena wrzeciona podziałowego B), co sugeruje, że oocyt niedługo podzieli się i stanie się dojrzały.
- Komórki dojrzałe MII (metafaza II) – komórki z obecnym pierwszym ciałkiem kierunkowym, które podlegają dalszej ocenie jakościowej i mogą zostać wybrane do procedury ICSI
Komórka jajowa zdegenerowana
Komórka jajowa w stadium GV
Komórka jajowa w stadium MI
Dojrzała komórka jajowa w stadium MII z widocznym ciałkiem kierunkowym
B: Ocena wrzeciona podziałowego komórki jajowej
Wrzeciono podziałowe to struktura wewnątrzkomórkowa zbudowana z tzw. mikrotubul. W czasie podziału komórkowego, prawidłowo uformowane wrzeciono umożliwia rozejście materiału genetycznego (chromosomów) do komórek potomnych.
Jeśli jego budowa zostaje zaburzona (może to być spowodowane np. wiekiem pacjentki, mutacjami genetycznymi, wpływem środowiska i wieloma innymi czynnikami), materiał genetyczny może zostać podzielony nieprawidłowo. Aby temu zapobiec, standardowo, u wszystkich pacjentów, kontrolujemy jakość wrzeciona podziałowego w oocytach za pomocą światła spolaryzowanego w mikroskopie. Jest to bezpieczna dla komórek metoda wizualizacji wrzeciona.
- N – Normal – prawidłowo zbudowane wrzeciono podziałowe w kształcie beczułki
- D – Dysmorphic – dysmorficzne wrzeciono o nieregularnych granicach
- TF – Telophase – wrzeciono uchwycone w momencie podziału komórki jajowej (wyrzucenia ciałka kierunkowego), włókna wrzeciona łączą jeszcze obie komórki
- TL – Transluscent – niedostrzegalna struktura wrzeciona, widoczne przejaśnienie w miejscu wrzeciona
- B – No Visible Spindle – brak widocznego wrzeciona
Najlepsze jakościowo wrzeciono podziałowe zalicza się do grupy N – Normal oraz D – Dysmorphic. Dlatego też, jeśli pobrano więcej niż 6 oocytów, te zostaną wybrane przez embriologa w pierwszej kolejności.
Według danych naukowych (a także naszych wewnętrznych statystyk), dzięki wykorzystaniu tych oocytów, częściej powstają zarodki prawidłowe genetycznie. Oczywiście częściej, nie znaczy zawsze, a prawidłowe zarodki mogą powstać także po zapłodnieniu oocytów z pozostałych grup (TF, TL i B), chociaż szanse są nieco niższe.
Zdjęcie – Komórka jajowa z widocznym prawidłowym (N) wrzecionem podziałowym
C: Ocena morfologiczna komórek jajowych
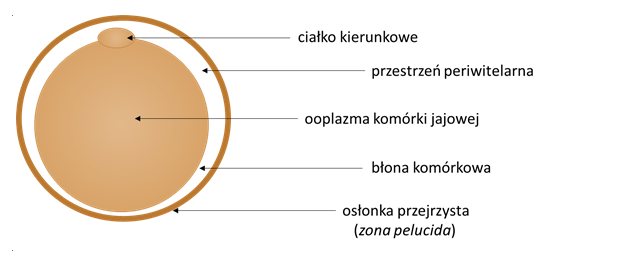
Prawidłowy oocyt MII cechuje się gładkim, okrągłym kształtem, jasną i homogenną cytoplazmą oraz niewielką przestrzenią periwitelarną.
Schemat – Dojrzała komórka jajowa w stadium MII
Takie oocyty wybierane są w pierwszej kolejności. Ponadto, embriolog zwraca uwagę na obecność wakuol lub ziarnistości i dyski z siateczki cytoplazmatycznej (tzw. SER clusters), szerokość przestrzeni periwitelarnej, grubość osłonki przejrzystej, wielkość ciałka kierunkowego oraz kształt i wielkość samego oocytu. Olbrzymie oocyty o objętości prawie dwa razy większej niż normalnie, są od razu odrzucane ze względu na nieprawidłowy zestaw materiału genetycznego.
Zdjęcie – Komórka jajowa z dyskiem z siateczki cytoplazmatycznej (SER cluster)
Często otrzymujemy pytanie, co zrobić z nadmiarowymi oocytami – zamrozić, zniszczyć czy oddać do adopcji?
Zgodnie z ustawą o leczeniu niepłodności, u kobiet poniżej 35. roku życia, przy pierwszym i drugim podejściu do zabiegu, jeśli nie zaistnieją żadne dodatkowe okoliczności, do in vitro można wykorzystać maksymalnie 6 komórek jajowych. Jeśli jednak pobranych zostanie więcej oocytów – jakie mamy opcje?
- Po pierwsze, do zabiegu wybieramy te najlepsze jakościowo oocyty. Jeśli jakość pozostałych jest dużo gorsza, cechują się nieprawidłowościami morfologicznymi lub po prostu są niedojrzałe, zalecamy ich zniszczenie.
- Zdarza się jednak, że oocyty nadmiarowe są prawidłowe i nadają się do zamrożenia. Wówczas decyzja należy do pacjentów – komórki mogą zostać zamrożone na wypadek, jeśli procedura się nie powiedzie lub oddane do adopcji innym niepłodnym parom.
- Na uwadze należy jednak mieć to, że oocyty nieco gorzej znoszą proces witryfikacji (mrożenia), a więc ich przeżywalność po rozmrożeniu jest słabsza niż w przypadku zarodków.
Dowiedz się więcej czytając nasze artykuły