Zapłodnienie pozaustrojowe
Co to jest in vitro?
In vitro (IVF, ang. in vitro fertilization) to zabieg polegający na pobraniu od kobiety i mężczyzny komórek rozrodczych, (a więc odpowiednio komórek jajowych i plemników), a następnie zapłodnienie ich w warunkach laboratoryjnych. Powstałe w ten sposób zarodki są hodowane do 2, 3, 4 lub 5 dnia ich rozwoju, a następnie podawane do macicy kobiety.
Metoda ta stosowana jest na świecie już od 37 lat. Jej twórca, Robert Geoffrey Edwards, w 2010 roku otrzymał za jej opracowanie Nagrodę Nobla. Louise Brown to pierwsze na świecie dziecko urodzone 12 listopada 1978 roku w Wielkiej Brytanii, przy pomocy metody in vitro. W Polsce pierwszego udanego zabiegu zapłodnienia pozaustrojowego dokonał Marian Szamatowicz w 1987 roku. Na całym świecie rocznie przeprowadza się ponad 600 000 zabiegów in vitro. Szacuje się, że od 1978 roku już około 5 mln dzieci urodziło się dzięki tej metodzie.
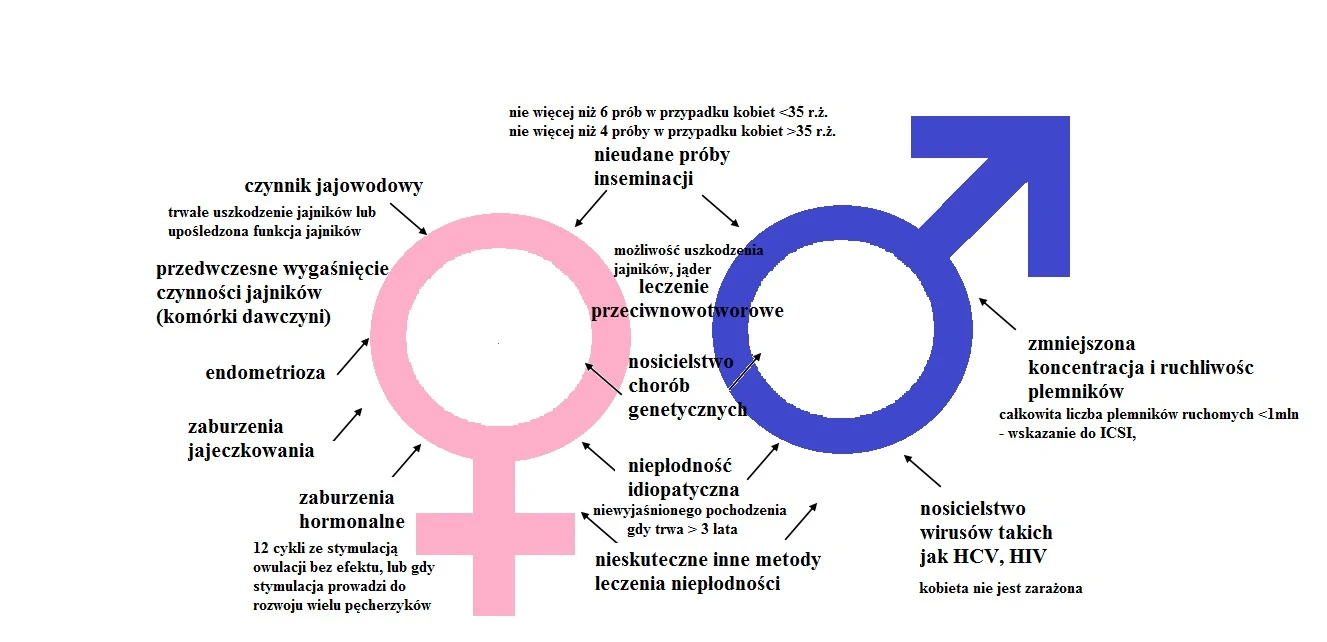
U kogo procedura in vitro może byś stosowana?
Na poniższej infografice przedstawiono wskazania do wykonania zapłodnienia pozaustrojowego:
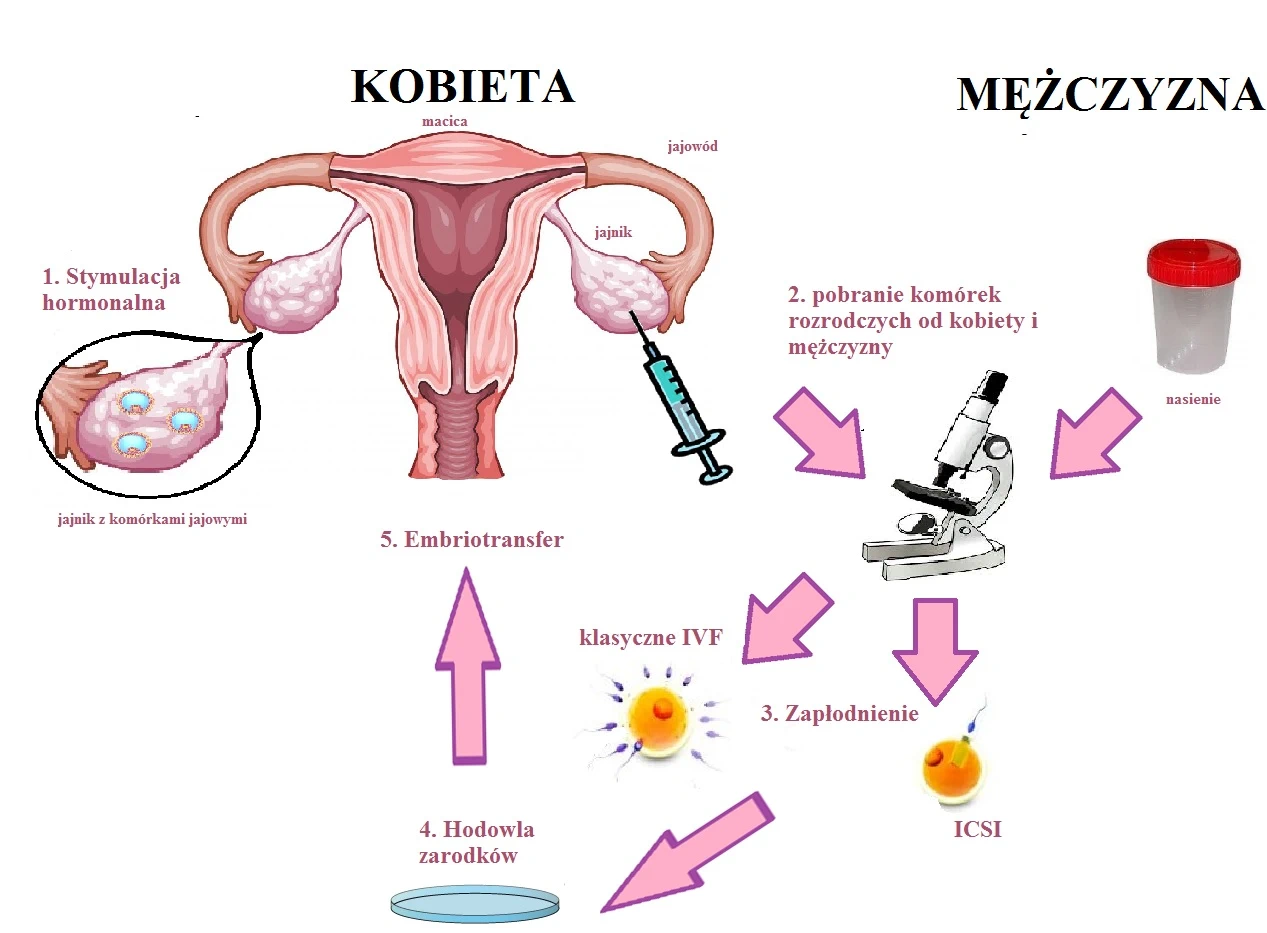
Jak przebiega procedura in vitro?
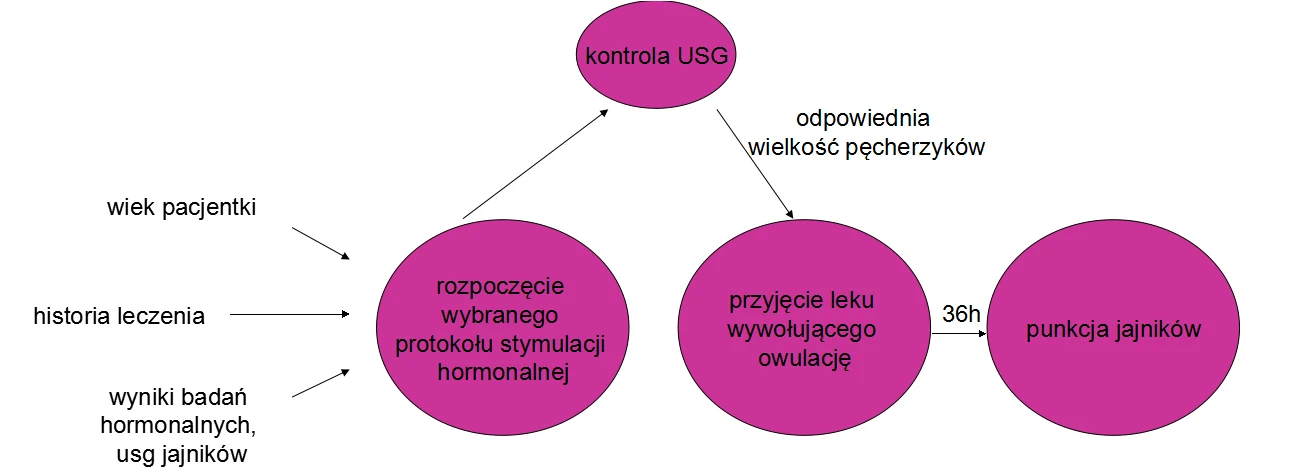
1. Stymulacja hormonalna jajników
Protokół stymulacji jest dobierany dla każdej pacjentki indywidualnie (krótki lub długi protokół), w zależności od:
- wieku pacjentki,
- przebiegu leczenia,
- wyników badań hormonalnych (AMH, FSH),
- obrazu jajników w USG.
Głównym zadaniem stymulacji jest pobudzenie wzrostu pęcherzyków w jajnikach, w celu uzyskania dojrzałych komórek jajowych, czyli oocytów. Podczas przyjmowania leków niezwykle ważne jest kontrolowanie wzrostu pęcherzyków co kilka dni, przy użyciu aparatu do USG. Gdy pęcherzyki osiągną odpowiednią wielkość, pacjentka otrzymuje lek wywołujący owulację. 36 godzin po tym odbywa się zabieg punkcji w czasie którego pobierane są komórki jajowe. Najczęściej uzyskuje się od kilku do kilkunastu dojrzałych komórek jajowych. Podczas naturalnie zachodzącej owulacji najczęściej dojrzewa tylko jedna komórka jajowa.
| Pytanie | Protokół długi z agonistą gonadoliberyny (GnRH) |
Protokół krótki z antagonistą GnRH |
| Na czym polega? | Przez minimum 15 dni od początku cyklu pacjentka przyjmuje leki antykoncepcyjne, następnie leki blokujące przysadkę tzn. analogi hormonu GnRH (gonapeptyl), których zadaniem jest zapobieganie przedwczesnemu pękaniu pęcherzyków Graffa i uwalnianiu oocytów. Leki te hamują też wydzielanie FSH i LH. Po 14 dniach sprawdza się stężenie estradiolu (potwierdzenie zablokowania przysadki przy stężeniu <50 pg/ml). Kolejno włączane są gonadotropiny (menopur, puregon, gonal F), które mają za zadanie spowodowanie wzrostu pęcherzyków z komórkami jajowymi. | Pacjentka od drugiego dnia cyklu przyjmuje gonadotropiny, a po kilku dniach antagonistę gonadoliberyny (gdy jeden z pęcherzyków przekroczy 14mm i/lub stężenie estradiolu <400pg/ml). Alternatywą jest rozpoczynanie podawania antagonisty rutynowo w 6 dniu cyklu stymulowanego. |
| Ile trwa? | minimum 24 dni | około 8-10 dni |
| Liczba zastrzyków | większa (codzienne zastrzyki zawierające analogi gonadoliberyny) | mniejsza |
| Ryzyko wystąpienia zespołu hiperstymulacji jajników* | większe | mniejsze (poprzez wywołanie piku owulacyjnego za pomocą jednorazowego podania antagonisty GnRH) |
| Ryzyko tworzenia się torbieli czynnościowych | mniejsze (poprzez przyjmowanie leków antykoncepcyjnych, przed rozpoczęciem podawania antagonisty GnRH) | większe |
*Zespół hiperstymulacji jajników - to stan nadmiernego pobudzenia owulacji za pomocą preparatów hormonalnych, będący powikłaniem przygotowywań do zabiegu in vitro. Prowadzi to do zwiększenia rozmiaru jajnika, w którym znajduje się kilkadziesiąt komórek jajowych.
2. Pobranie komórek jajowych oraz plemników
W poniższej tabeli można znaleźć szczegółowe informacje na temat procedury pobrania komórek jajowych u kobiety oraz opis procedury oddania nasienia przez mężczyzn.
| Kobieta | Mężczyzna |
| W dniu punkcji pacjentka powinna być na czczo. Pobranie oocytów polega na nakłuciu jajników przez sklepienie pochwy, pod kontrolą USG. Zabieg odbywa się w znieczuleniu ogólnym i trwa do 15 min. Pobrany płyn z oocytami dostarczany jest do laboratorium embriologicznego, gdzie oddziela się komórki jajowe od płynu pęcherzykowego i umieszcza w specjalnym podłożu do hodowli. Po punkcji pacjentka odpoczywa w pokoju pozabiegowym. W przypadku wystąpienia silnego bólu brzucha i/lub krwawienia, w kilka dni po punkcji zalecamy niezwłocznie zgłosić się do szpitala oraz poinformować o tym fakcie klinikę telefonicznie! | W tym samym czasie mężczyzna oddaje nasienie drogą masturbacji do sterylnego pojemnika, podpisanego jego imieniem i nazwiskiem oraz godziną oddania ejakulatu (w przypadku, gdy partnerka ma inne nazwisko, na pojemniku powinno się znaleźć także imię i nazwisko partnerki). Oddanie nasienia powinno nastąpić po okresie abstynencji płciowej od 2 do 7 dni. W przypadku trudności z oddaniem nasienia, możliwe jest wcześniejsze oddanie i zamrożenie próbki nasienia, czy materiału pobranego w czasie biopsji jądra, lub najądrza. Pary mogą także skorzystać z banku nasienia. Nasienie podlega odpowiedniej preparatyce w zależności od jego indywidualnych parametrów. |
3. Zapłodnienie w warunkach laboratoryjnych (cIVF lub ICSI)
W poniższej tabeli znaleźć można informacje na temat różnic pomiędzy metodą klasycznego zapłodnienia in vitro oraz mikroiniekcją plemnika do komórki jajowej.
| Klasyczne zapłodnienie in vitro (cIVF, ) | Mikroiniekcja plemnika do komórki (ICSI) |
|
|
Selekcji plemników do zabiegu ICSI można dokonać przy pomocy technik pICSI oraz MACS. Techniki te w znaczącym stopniu zwiększają skuteczność zabiegu. Dodatkowe informacje można znaleźć TUTAJ.
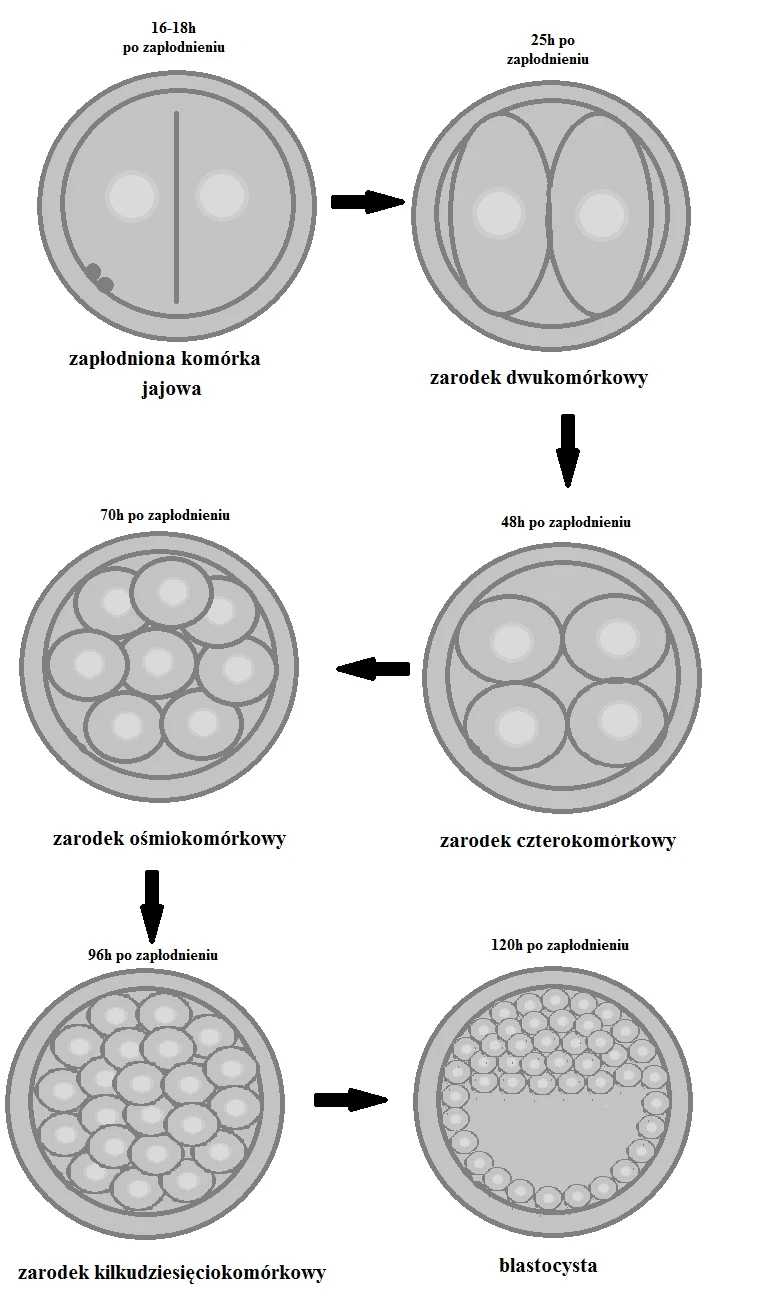
4. Hodowla zarodków
Po 16-18 godzinach można już stwierdzić, ile komórek zostało prawidłowo zapłodnionych. Po 25h prawidłowo zapłodniona komórka jajowa powinna podzielić się na dwa blastomery - wtedy też zygota staje się zarodkiem. W ciągu następnych godzin dochodzi do kolejnych podziałów komórkowych. W rozwoju zarodka ważne jest zarówno tempo jego rozwoju, jak i równomierność podziału, które świadczą o jakości zarodka. Zarodki rozwijające się nierównomiernie czy wolniej, mają mniejszy potencjał rozwoju. Na obrazku poniżej przedstawiono kolejne etapy rozwoju zarodka.
5. Embriotransfer
Transfer zarodków (ET, embriotransfer) to bezbolesny zabieg polegający na przeniesieniu zarodka lub zarodków przy pomocy plastikowego cewnika do jamy macicy. Zabieg przeprowadza się pod kontrolą USG. Ważne jest, aby pacjentka w czasie zabiegu miała wypełniony pęcherz moczowy. Po zabiegu pacjentka przebywa jeszcze 15-20 minut w pokoju zabiegowym. W ciągu kilku kolejnych dni zaleca się nie korzystać z sauny, solarium, unikać opalania się, intensywnego wysiłku i stresu.
Co potem?
Po 2 tygodniach po punkcji pacjentka sprawdza poziom beta-HCG. Jest to badanie krwi, które można wykonać w dowolnym laboratorium, niedaleko miejsca zamieszkania.
| Za podwyższony poziom beta-HCG uznaje się wartość powyżej 30-50mIU/ml |
Stan, w którym obserwuje się podwyższony stan beta-HCG we krwi określa się mianem ciąży biochemicznej. Jest to sygnał do kontynuacji przyjmowania leków hormonalnych ułatwiających zagnieżdżenie zarodka w macicy i utrzymanie ciąży. Z kolei z ciążą kliniczną mamy do czynienia wtedy, gdy ciąża zostanie potwierdzona za pomocą badania USG, gdzie widoczny jest płód z akcją serca.
Jaka jest skuteczność in vitro?
Skuteczność zapłodnienia pozaustrojowego waha się od 25-40%. Przy pojedynczej procedurze szansa na zajście w ciążę wynosi ponad 20%, a w przypadku zastosowania trzech zabiegów sięga 40-50%. Liczba procedur in vitro przeprowadzanych u jednej kobiety jest indywidualna. Zakłada się, że optymalną liczba zabiegów wynosi od trzech do sześciu. Większa liczba zabiegów może prowadzić do nadmiernego obciążenia zarówno fizycznego, jak i psychicznego obojga partnerów.
Czy są jakieś konsekwencje korzystania z procedury zapłodnienia pozaustrojowego?
Zapłodnienie pozaustrojowe, jak każdy inny zabieg medyczny obarczony jest możliwością wystąpienia powikłań. Pojawiają się one stosunkowo rzadko.
- Powikłaniami punkcji jest:
- krwawienie z dróg rodnych (3%),
- krwawienie do jamy otrzewnej (1,3%),
- stan zapalny miednicy małej (0,5%)Przyjmowanie leków hormonalnych wiąże się z ryzykiem wystąpienia problemów zdrowotnych takich jak zespół hiperstymulacji jajników, (kobiety z zespołem wielotorbielowatych jajników, są w grupie ryzyka) i występuje w grupie 0,5% kobiet którym podawana jest stymulacja hormonalna.
- Leki do stymulacji powodują podniesienie poziomu estrogenu i progesteronu, co z kolei wiąże się z objawami takimi jak: zatrzymanie wody w organizmie, zwiększenie masy ciała, mdłości, biegunka, uczucie dyskomfortu w dole brzucha, obolałe piersi, wahania nastrojów, bóle głowy, zmęczenie.
- Z procedurą znieczulenia związane są występujące z różną częstością następstwa, działania niepożądane i powikłania jak np: przedłużona senność, nudności i wymioty, zaburzenia oddechowe (od spłycenia oddechu, niedotlenienia po zachłystowe zapalenie płuc), zaburzenia krążenia (od spadków ciśnienia po zakłócenia pracy serca), bóle gardła, bóle mięśniowe, uszkodzenia zębów, reakcje uczuleniowe i inne. Ciężkie, zagrażające życiu lub śmiertelne powikłania zdarzają się niezmiernie rzadko.
- W przypadku zapłodnienia wspomaganego, nieco częściej niż w przypadku naturalnego poczęcia, dochodzi do powikłań ciążowych takich jak łożysko przodujące lub ciąża pozamaciczna.
- Ciąża wielopłodowa - przy zapłodnieniu in vitro celowo, aby zwiększyć szanse zapłodnienia, w macicy może zostać umieszczony więcej niż jeden zarodek. Wówczas wzrasta ryzyko ciąży mnogiej.
IMSI (intracytoplasmic morphologically selected sperm injection)
IMSI to technika zapłodnienia in vitro, która pozwala na selekcję morfologiczną plemników, dzięki zastosowaniu mikroskopu o bardzo dużym powiększeniu (6000x). Mikroskop musi być wyposażony także w kontrast Nomarskiego oraz obiektyw x100.
Wskazania do IMSI
- nieprawidłowy wynik badania MSOME
- podwyższona fragmentacja chromatyny
- nawracające poronienia
- powtarzające się braki implantacji
- globozoospermia
- słaba jakość zarodków w poprzednim podejściu, niski odsetek blastocyst w dn. 5
Zastosowanie IMSI, według literatury, poprawia wskaźnik ciąż u par, u których wcześniej występowały niepowodzenia implantacji oraz u pacjentów z nieprawidłową fragmentacją DNA plemników. Lepsza jest także jakość zarodków, wskaźnik implantacji, a zmniejsza się wskaźnik poronień.
Według doniesień naukowych wykorzystanie IMSI w przypadku pacjentów z globozoospermią, umożliwia znalezienie plemników z niewielkimi akrosomami, które stają się widoczne przy dużym powiększeniu. Także w przypadku kobiet powyżej 35 r.ż. wybór dobrej jakości plemnika dzięki IMSI ma większe znaczenie, co znalazło potwierdzenie w publikacjach naukowych.
Nie zaleca się stosowania IMSI rutynowo, chociaż w przypadkach normozoospermii IMSI może zostać zastosowane, gdy ocena MSOME wskazuje na niski odsetek lub brak prawidłowych plemników bez widocznych wakuol.
Ocenie podlegają:
- akrosom i region postakrosomalny – akrosom powinien być wyraźnie widoczny, zajmować między 40 a 70% powierzchni główki, dopuszczalne jest występowanie do dwóch niewielkich wakuol (do 20% powierzchni główki), brak wakuol w regionie postakrosomalnym
- wstawka z mitochondriami – wstawka symetrycznie przyczepiona do główki, wolna od kropli cytoplazmatycznych, nie złamana
- witka – nie może być zrolowana, krótka, podwójna lub złamana
- jądro komórkowe – gładkie, symetryczne, owalne, zawiera nie więcej niż jedną wakuolę o powierzchni poniżej 4% obszaru główki (chociaż pojawiają się doniesienia naukowe, według których dopiero duże wakuole, tzw. LNV – large nuclear vacuoles, o wielkości zajmującej ponad 50% powierzchni jądrowej główki, uważa się za nieprawidłowe)
Poniżej zaprezentowano mikroskop stosowany podczas techniki IMSI.

Dowiedz się więcej czytając nasze artykuły